Шейная мигрень (Синдром Барре-Льеу) – разновидность синдрома позвоночной артерии (СПА), которая характеризуется сильными пульсирующими болями в голове и шейном отделе позвоночника вследствие нарушения кровообращения. Это заболевание стремительно молодеет: современная молодежь принадлежит к поколению людей, которые с детства проводят больше времени в сидячем положении и не получают достаточной физической нагрузки. Все это способствует развитию патологических состояний позвоночника.
Как с этим бороться?
Чтобы понимать, как лечить болезнь, необходимо представлять, какие причины привели к ее возникновению. Как правило, это мультифакторное заболевание, но основной причиной является патология сосудистой системы.
Анатомия и механизм развития заболевания
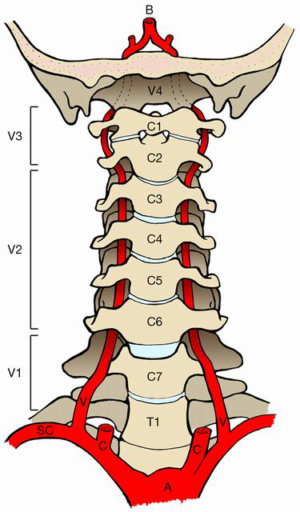 Позвоночные артерии — важные кровеносные сосуды, которые, объединяясь с сонными артериями и между собой, образуют единую замкнутую систему кровоснабжения головного мозга.
Позвоночные артерии — важные кровеносные сосуды, которые, объединяясь с сонными артериями и между собой, образуют единую замкнутую систему кровоснабжения головного мозга.
Позвоночная артерия является ветвью подключичной, проходит вдоль шейных позвонков и выше, пронизывая затылочную мембрану и твердую мозговую оболочку. Во внутричерепной части левая и правая позвоночные артерии соединяются, как бы замыкая круг.
Для чего это нужно?
При патологических изменениях происходит компрессия сосудов (сдавливание), сужение просвета артерий, страдают стволовые структуры и задние отделы головного мозга, развиваются ишемические процессы.
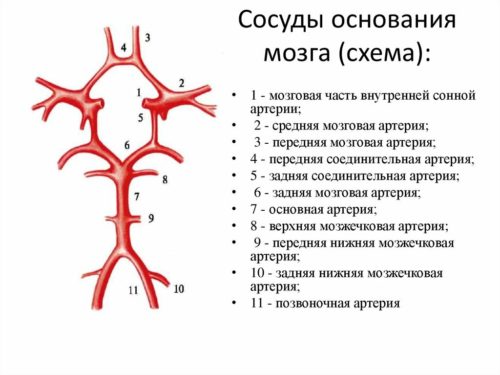
Кровоснабжение мозга обеспечивается в целом четырьмя мощными артериями: двумя позвоночными и двумя сонными. Если по какой-то причине одна из артерий функционирует хуже, то нагрузка перераспределится на оставшиеся сосуды. Так природа позаботилась о том, чтобы кровоснабжение происходило бесперебойно, они образуют единый бассейн и компенсируют друг друга.
 Если снижается приток крови по одной из позвоночных артерий, то со временем это начинает проявляться в виде ухудшения самочувствия: чувствуется усталость, головная боль или головокружения, снижаются умственные способности, особенно память.
Если снижается приток крови по одной из позвоночных артерий, то со временем это начинает проявляться в виде ухудшения самочувствия: чувствуется усталость, головная боль или головокружения, снижаются умственные способности, особенно память.
Со временем пациент начинает ощущать все более серьезные неврологические нарушения. Называется это дисциркуляторная энцефалопатия – медленно прогрессирующее заболевание, которое со временем может привести к тяжелым поражениям головного мозга.
Синдром Барре-Льеу (задне-шейный симпатический синдром)
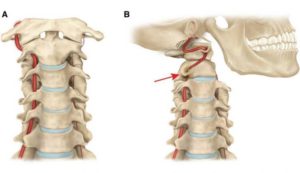 Это наиболее известное медицинское название шейной мигрени. Синдром Барре-Льеу развивается в результате сдавливания или нарушения кровотока в позвоночных артериях. Нередко это происходит из-за разгибательного подвывиха позвонков. Поскольку иннервация в этой зоне очень обширная, боль может быть выражена очень сильно.
Это наиболее известное медицинское название шейной мигрени. Синдром Барре-Льеу развивается в результате сдавливания или нарушения кровотока в позвоночных артериях. Нередко это происходит из-за разгибательного подвывиха позвонков. Поскольку иннервация в этой зоне очень обширная, боль может быть выражена очень сильно.
Даже некоторые врачи путают это заболевание с развитием шейного остеохондроза, при котором наблюдаются патологическая подвижность позвонков и распространяющиеся боли.
Характерная симптоматика шейной мигрени проявляется так:
- боль распространяется от затылка ко лбу («симптом снятия шлема» — при описании характера боли пациент делает такое движение рукой, будто пытается снять невидимый шлем);
- симптомы усиливаются при любых движениях головой;
- ощущения неустойчивости, покачивания, потери равновесия;
- нарушения координации движений, заторможенность;
- головокружения, сопровождающиеся тошнотой и рвотой;
- помутнение сознания и обмороки;
- двусторонние зрительные нарушения;
- атаксия (мышечная слабость, сопровождающаяся разобщенными несогласованными действиями мышц, расстройство моторики);
- дизартрия (нарушение речи);
- шум в ушах, звуковые эффекты и снижение слуха в целом, затруднение восприятия речи на слух;
- снижение и искажения зрительного восприятия, повышенная утомляемость глаз;
- боль и ощущение инородного тела в глазу, могут быть проявления конъюнктивита: покраснение, слезотечение;
- чувство жара или озноб;
- онемение, похолодание конечностей;
- аллодиния (болезненность даже от слабых прикосновений);
- гипергидроз (чрезмерная потливость);
- дермографизм (изменение цвета кожных покровов в месте раздражения);
- проблемы с глотанием и дыханием, боли в горле;
- нарушения циклов сна и бодрствования (пациент может резко почувствовать себя уставшим и заснуть);
- резкое запрокидывание головы.
Многие эти симптомы расцениваются как неотложные состояния. Очевидно, что они слишком серьезны, чтоб их можно было игнорировать, наличие даже одного или двух — повод незамедлительно обратиться к врачу.
Причины развития шейной мигрени
Изначально заболевание может быть спровоцировано врожденными аномалиями строения позвоночника и артерий, эти причины называют вертеброгенными. В дальнейшем они проводят к развитию невертеброгенных изменений (не связанных с позвоночником).
Иногда сдавливание и спазм артерий может вызвать фактор извне: так происходит, например, при травме шеи.
Основные причины появления шейной мигрени:
- Подвывих суставных отростков позвонков в шейном отделе позвоночника.
- Артроз (дегенеративное поражение костной и хрящевой структуры суставов).
- Аномалии в области атланта (первого шейного позвонка, который соединен с затылочной костью).
- Воспалительные процессы в шейном отделе позвоночника.
- Сдавливание или спазм сосудов.
- Патологическая подвижность позвонков.
- Нестабильное положение суставов.
- Грыжа межпозвоночных дисков.
- Мышечное сдавливание.
- Отечность, которая усиливает компрессию сосудов.
Стадии заболевания
Функциональная стадия шейной мигрени проявляется следующими симптомами:
- пронзающая резкая боль в затылочной части и дальнейшее распространение на всю голову и даже лицо;
- нарушение зрительного восприятия (потемнение, выпадение полей зрения, фотопсия – движущиеся точки, фигуры, пятна, молнии);
- нистагм (тремор) глаз, боль в области глаз;
- приступы головокружения (от незначительных до выраженных);
- нарушение равновесия (могут сопровождаться тошнотой и рвотой);
- шум в ушах, снижение слуха (паракузия);
- пульсирующие болезненные ощущения;
- может появиться «ком в горле», что-то мешает глотанию и дыханию, ощущение инородного тела;
- болезненность прослеживается даже при незначительных прикосновениях;
- боль усиливается от поворотов или длительного вынужденного положения головы.
При органической стадии наблюдаются стойкие и необратимые изменения в головном мозге: формируются очаги ишемии (уменьшения кровоснабжения), происходит спазм сосудов, могут поражаться клетки головного мозга, что может привести к ишемическим инсультам.
Диагностика шейной мигрени
 Диагностика сосудистых патологий головного мозга является сейчас актуальнейшей проблемой.
Диагностика сосудистых патологий головного мозга является сейчас актуальнейшей проблемой.
Как устанавливается диагноз шейной мигрени:
- Полный анамнез (опрос пациента).
- Неврологический осмотр, который поможет выявить спазмированность шейных мышц, болезненные ощущения при пальпации затылочной зоны (где располагаются позвоночные артерии), ограниченность и скованность движений в области шеи.
- Рентгенография шейного отдела позвоночника с функциональными пробами (прямая и боковая, при максимальных сгибаниях и разгибаниях).
- МРТ или спиральная компьютерная томография головы и шеи.
- Дуплексное сканирование обеих позвоночных артерий и вен с функциональными пробами (повороты, сгибания-разгибания, компрессия), замеры скорости кровотока.
- Обследование у отоневролога – специалиста, который изучает нарушения вестибулярного аппарата вследствие поражений головного мозга.
- Стабилометрия, помогает выявить состояние вестибулярного аппарата.
- Реовазография.
Методики лечения
 Прежде всего необходимо исключить застойные явления в шейном отделе позвоночника и улучшить кровообращение. Предполагается обширное физиотерапевтическое лечение: массаж воротниковой зоны, иглорефлексотерапия, физиолечение, ЛФК, мануальная терапия.
Прежде всего необходимо исключить застойные явления в шейном отделе позвоночника и улучшить кровообращение. Предполагается обширное физиотерапевтическое лечение: массаж воротниковой зоны, иглорефлексотерапия, физиолечение, ЛФК, мануальная терапия.
Также врачом назначаются следующие группы препаратов:
- Противовоспалительные и противоотечные средства.
- Препараты, воздействующие на венозный отток.
- Лекарства для улучшения кровотока.
- Холинергические препараты (улучшают передачу нервного импульса).
- Нейропротекторы (защищают клетки мозга, предотвращают их гибель).
- Метаболические препараты (нормализуют метаболизм клеток, пострадавших от гипоксии или ишемии).
- Симптоматические лекарства (миорелаксанты, спазмолитики, гистаминоподобные, витамины группы B).
В самых тяжелых случаях может потребоваться хирургическое вмешательство: декомпрессия, удаление разрастаний и остеофитов.
Профилактика
 Профилактическими мерами можно считать все действия, которые направлены на сохранение нормальной физической активности и устранения застойных явлений в позвоночнике.
Профилактическими мерами можно считать все действия, которые направлены на сохранение нормальной физической активности и устранения застойных явлений в позвоночнике.
Шейная мигрень часто развивается на фоне гиподинамии и постоянного сидения за компьютером. Сидение само по себе является самым тяжелым воздействием на позвоночник в отличие от ходьбы, стояния, лежания и большинства упражнений. А представьте, если сидеть приходится большую часть дня. Это создает крайне неблагоприятные условия для позвоночника, вызывая спазмы и зажимы в разных отделах.
Важно обеспечить себе качественное спальное место с твердым (ортопедическим) матрасом и подушкой. После нагрузок в течение дня позвоночник должен находиться в максимально физиологичном положении, которое обеспечит его восстановление. Необходимо высыпаться, и лучшее время для этого — с 23:00 до 6:00.
Старайтесь избегать травм, укрепляйте мышечный корсет и кости, придерживайтесь правильного питания – это повысит ваши шансы избежать шейной мигрени.
Прогноз
Если не лечить шейную мигрень, это может привести к ишемическому инсульту и инвалидизации.
В случае своевременно начатого лечения почти 80% больных удается полностью восстановить нормальное функционирование позвоночных артерий!
У 15% пациентов наблюдаются остаточные явления, которые практически не отражаются на качестве жизни и трудоспособности, у 5% больных боли не прекращаются долгое время и возможны осложнения.
В целом картина достаточно убедительна: это заболевание хорошо поддается лечению.
Будьте здоровы